産婦人科
基本情報
新潟県における地域周産期母子医療センターのひとつとして地域の安心安全な妊娠分娩のため、日々診療に専心しています。診療は産婦人科全般について所属医師個々の専門を生かしつつ、生殖補助医療(ART)以外のほぼすべての分野に幅広く対応しています。
周産期診療では、遺伝相談および画像診断を含めた情報提供に努め、妊娠中の不安に対応しています。悪性腫瘍治療では、日本婦人科腫瘍学会診療ガイドラインに準拠した標準的治療を施行しています。また、日本産科婦人科内視鏡学会技術認定医が在籍しており、積極的に良性疾患での腹腔鏡下手術を施行しています。
当院の特徴的診療として、骨盤臓器脱にメッシュを用いた矯正手術(TVM手術など)を含め各種手術療法を積極的に施行しており、あわせて腹圧性尿失禁にも手術療法をおこなっています。
なお、他院からの紹介状無く初回受診される場合、妊娠初期に受診されるときは、原則として選定療養費(7,700円)をいただいておりません。
2021年産婦人科統計
1.周産期集計
| 総分娩件数 | 555件 |
| 内、帝王切開 | 118件(帝王切開率21.3%) |
| 母体搬送受入数 | 17件 |
2.手術集計
| 子宮頚癌手術 | 8 |
| 子宮体癌手術 | 18 |
| 卵巣癌手術 | 18 |
| 良性卵巣腫瘍手術 | 44(開腹8、腹腔鏡36) |
| 子宮筋腫核出術 | 5(開腹4、腹腔鏡4) |
| 子宮全摘術(良性疾患、CIN) | 65(開腹26、腹腔鏡(TLH)29、腟式腹腔鏡10) |
| 子宮外妊娠手術 | 8(開腹2、腹腔鏡6) |
| 腟式子宮全摘術(良性疾患、CIN) | 10 |
| 円錐切除 | 16 |
| 骨盤臓器脱手術 | 108 |
| 腟式子宮全摘術+腟尖部固定 | 22 |
| 腟式子宮全摘術+腟閉鎖 | 12 |
| 腟閉鎖術 | 16 |
| TVM手術(メッシュによる矯正術) | 53 |
| 尿失禁手術 | 55 |
| TVT手術 | 21 |
| TOT手術 | 34 |
| 子宮鏡手術 | 4 |
| 子宮内全面掻爬術(内膜増殖症・子宮体癌) | 7 |
| 子宮内容除去術(胞状奇胎・存続絨毛症) | 6 |
| 流産手術 | 20(自然流産14、人工流産6) |
| 羊水穿刺 | 6 |
診療内容
- 1.出生前診断について
- 2.長岡中央綜合病院で分娩を希望される皆様へ
- 3.骨盤位(さかご)の分娩について
- 4.以前に帝王切開をうけたことのある妊婦さんの分娩方法
- 5.分娩予定日を超えた妊婦さんの方針
- 6.当院の性器脱・尿失禁治療
出生前診断について
産まれてくる赤ちゃんは、様々な個性をもっています。その中で、赤ちゃんの3~5%に先天異常が発生するといわれています。1個の遺伝子異常でおこるものや、多くの原因が重なっておこるものなど、様々です。
先天異常の中で、染色体疾患は25%程度といわれており、そのうちの53%がダウン症といわれる異常です。母体年齢が高くなるほど確率もあがるため、昨今耳に触れることも多いかと思います。
当院では、日本医学会に設置されている出生前検査認証制度等運営委員会の認定を受け、母体血を用いた出生前遺伝学的検査(NIPT)を行っています。
夫婦で産科遺伝外来を受診していただく必要がありますが、詳しくは、当科一般外来受診時にお尋ねください。
尚、現在のところ、検査は(原則として)当院で分娩予定の方を対象としております。
長岡中央綜合病院で分娩を希望される皆様へ
妊娠の進行に伴い、期待と多少の不安の入り混じった日々をお過ごしのことと想像いたします。私たち産婦人科医と助産師は、母児ともに安全に分娩が終了するようにお手伝いを致します。
妊娠・分娩は順調に進むことが理想ですが、時には医学的処置を必要とする場合が生じます。しかも産科の特殊性として、その処置は急を要することもあり、その場でゆっくり説明する時間がないことがあります。そこで、皆様が分娩に臨む前に、私たちが日常行っている分娩時の対応の仕方を予め知っていただくことが大切と思いますので、下記の事項をご理解いただきたくお願い致します。
1.陣痛促進剤の使用について
陣痛促進剤は、陣痛が自然に発来しない場合や、陣痛微弱の場合に用いられます。分娩誘発や陣痛増強は、母児にとって利益があると考えられる医学的適応によってのみ行われるものであり、病院や医師・助産師の都合で分娩誘発をするものではありません。また、陣痛促進剤を使用するに当たっては、前もって医師または助産師から説明がありますので、不安の時はご質問ください。
分娩予定日を2週間以上過ぎると、胎盤の機能が低下し、赤ちゃんの状態が悪くなることがあります。これが「過期妊娠」です。したがって、過期妊娠にならないように、その前に陣痛促進剤を用いて陣痛をおこします。陣痛促進剤は少量から開始し、分娩監視装置により、赤ちゃんの状態を胎児心拍で監視し、子宮収縮(陣痛の強さ)をモニターしながら投与します。 また、陣痛がないのに破水してしまった場合(前期破水)には、子宮内感染の有無を調べ、赤ちゃんやお母さんの状態を十分に検査した上で、陣痛促進剤を用いて分娩誘発を行います。 子宮口が開いていない場合は、ダイラソフト(水分を含むとひろがる棒状のもの)やバルーン(風船に水を入れたもの)を子宮口に挿入し、機械的に子宮口を開大させてから陣痛誘発を行います。
他に、陣痛は来たものの、なかなか強くならない場合にも使用することがあります。このような場合は、赤ちゃんが長時間子宮収縮によるストレスにさらされ、状態が悪くなったり、母体も疲労してさらに分娩の進行が遅れる(分娩遷延)ことになるため、使用が必要となります。
2.会陰切開について
私たちはすべての産婦さんに会陰切開を行っているわけではありません。腟壁の伸展が十分でないために、分娩の時に腟などが裂けると予想される場合に行っています。自然に溶ける吸収糸を用いて、可能な限り傷がきれいになるように努力しています。
3.急速遂娩(きゅうそくついべん)について
分娩中に赤ちゃんの状態が悪くなることがあり、その程度がひどい場合には急いで分娩にしなければなりません。この場合、状況に応じて、以下のような対応をします。
(1)吸引分娩
児頭に吸引カップを装着し、牽引して胎児を娩出させる方法です。牽引力は鉗子より弱いのですが、あとわずかで児頭が娩出される程度まで下がっていれば、安全にできる急速遂娩法です。しかし、この場合でも、産婦さんの陣痛と上手な“いきみ”が必要ですので、慌てずに指示に従ってください。
(2)鉗子分娩
経腟分娩の急速遂娩法として、鉗子分娩を行うことがあります。この場合、赤ちゃんの頬に鉗子圧痕といって、鉗子の痕がつくことがあります。通常、鉗子痕は2 ~3日で消えるので問題ありません。
(3)帝王切開
帝王切開は、妊娠中や分娩中に胎児の状態が悪くなった時や、妊娠高血圧症やさまざまな合併症、さらに母体疲労などの母体の調子が思わしくない場合など、普通のお産では母児を救うことが難しいと判断されれば行われます。
現在、帝王切開は手術法や麻酔法の進歩により、安全に行われるようになりました。しかし、100 %安全な方法ではありません。帝王切開では、経腟分娩に比較すると、術中の出血 や 術後の血栓症や感染症 の危険があり、術後の後遺症の可能性もあります。
日本での妊産婦死亡率は年々減っていますが帝王切開が関与している頻度は高くなっています。さらに、帝王切開をした場合は、次回の分娩で 子宮破裂 の危険性も生じてきます。したがって、帝王切開を安易に考えてはいけません。
私たちは、母体と胎児の状態をあらゆる面から十分に検討した上で、帝王切開が必要と判断した時に、細心の注意を払って施行しています。手術の際には、時間があれば前もって手術についての説明をしています。
4.輸血について
分娩時に思いがけず大量に出血することがあります。出血多量の場合、救命のためには輸血は絶対に必要ですので、輸血をする場合があることを御了解ください。輸血に用いられる血液は、各種検査を施行した日赤血を使用します。また、当院では、予め輸血が必要と考えられる患者さんには、自己血を準備しています。実際に輸血を行う場合は、必ず説明し、「輸血同意書」に署名をいただいています。
5.新生児について
分娩後の赤ちゃんは原則として1日だけ新生児室でお預かりし、翌日から「母子同室」としています。当科では、常に小児科と密接な連携をとりながら赤ちゃんの管理を行っていますので、赤ちゃんに何らかの異常がみられた場合は、小児科医と相談の上、新生児治療室 でお預かりする場合もあります。その際は、産科担当医または小児科担当医からその理由を説明致します。
6.夫立会い分娩について
当院は、希望の方には「夫立会い分娩」を認めております。夫の付き添いは、産婦さんに対し精神的なサポートをしていただき、産婦さんの精神的・肉体的苦痛を緩和することを目的としております。事前に同意していただく内容がありますので、希望される方は外来で早めに申し出てください。「夫立会い分娩申込書」を、入院時に病棟助産師に提出していただく必要があります。
7.院内感染対策
当院では、抵抗力の弱い新生児の院内感染防止の目的で、産婦人科病棟では面会制限(特に子供さんの)を行っております。また、職員の手・口からの細菌・ウイルス感染を起こさないように、厳重な手洗いや手袋・マスクの使用を心がけております。皆様も入院の際には、腕時計や指輪など感染の原因となるような装飾品の持込をご遠慮ください。趣旨をご理解の上、ご協力をお願い申し上げます。
骨盤位(さかご)の分娩について
骨盤位の分娩は、最近は帝王切開による分娩が増加しています。当院でも最近ではほぼすべての骨盤位分娩が帝王切開になっています。
この理由としては
- 抗生物質や麻酔法の進歩による帝王切開による合併症の低下
- 高年齢出産、少産のための貴重児の増加
- 帝王切開希望者の増加
- 医事紛争の増加
などがあげられます。
しかし、帝王切開は常に安全に施行できるとは限らず、出血による輸血・子宮摘出、感染の問題、麻酔による事故、術後の血栓症(肺塞栓、エコノミークラス症候群)の問題などが、現在でも依然として残っています。また、帝王切開を選択した場合、次回妊娠時の分娩も帝王切開になる可能性が高くなります。
これに対し、骨盤位の経腟分娩では、臍帯下垂・脱出、また児頭娩出に時間がかかることによる低酸素血症を引き起こし、脳性麻痺、死産になる場合がまれにあります。また、分娩時には十分な陣痛を得るために陣痛促進剤を使用する場合がほとんどです。入院後は継続的な児心音監視や分娩進行の観察をおこないますが、安全な分娩のために、緊急に帝王切開に切り替わる場合があります。尚、分娩時には複数の医師が立ち会うことにしております。
以上をふまえ、当科では骨盤位分娩を全て帝王切開にするのではなく、希望があれば経腟分娩も可能な体制になっております。しかし、骨盤位の経腟分娩は児に対する危険性が高いために、十分な評価の後に経腟分娩が可能かどうかの判断が必要です。
経腟分娩の為には以下の項目が条件になります。
- 本人および家族の希望があること
- 単殿位であること
- 推定体重2000~3500g
- 妊娠35週以降、41週未満
- 骨盤計測で充分な骨盤を有していること
以上の説明を十分検討した上で、納得のいく分娩様式を選択してください。不明な点は何なりと質問ください。
以前に帝王切開をうけたことのある妊婦さんの分娩方法
帝王切開をうけたことがあるかたで、経腟分娩をおこなうと、
-
が起こる可能性がまれにあります( 0.5%以下でおこるとされています )。
このため、以下の方は、今回も帝王切開が必要です。- 2回以上帝王切開をしたことがある (1回だけにくらべて5倍キケン)
- 以前、早産の時期に帝王切開をした (子宮のキズが体部にある可能性大)
- 以前の帝王切開の状況がわからない (子宮のキズの状態が不明)
- 前回の手術から18ヶ月以内の分娩 (18ヶ月以上にくらべて5倍キケン)
- 今回、骨盤位(さかご)や双子の妊娠 (高率に陣痛促進剤を必要とするため)
- 以前の帝王切開の理由が「骨盤が小さい、赤ん坊が大きい」為だった (今回も同じはず)
-
上記のようなことが無く、前回の帝王切開の理由が、「胎児機能不全、遷延分娩(お産が長びいた)、骨盤位(さかご)、前置胎盤(胎盤の位置がおかしい)」だった場合には、今回は経腟分娩も可能です。経腟分娩では、産後の痛みが少なく、退院も早いという利点があります。
しかし、子宮破裂が疑われる時や陣痛が弱く分娩進行不良の時には緊急で帝王切開になる可能性があります。予定日が過ぎても陣痛が来ない場合(陣痛促進剤が使用しづらい)にも帝王切開になることがあります。また、分娩後の出血が多くなることがあります。
(当院では 帝王切開決定から分娩までに、昼間30分、夜間休日1時間程度 かかります。)
一般に 前回帝王切開のかたで経腟分娩を希望された場合には20〜40%は帝王切開になります。世界的には 母体死亡の可能性 13/1万件、胎児死亡の可能性 4/1万件です(ただし 帝王切開でも 母体死亡の可能性は 1/1万件 あります)。
また、帝王切開の後に経腟分娩をしたことがあるかたでも、子宮破裂の危険性は低くなりません。
以上を勘案の上、当院では妊婦さんのご希望に沿うように対応しています。外来にて相談の上、方針を決定しています。
分娩予定日を超えた妊婦さんの方針
分娩予定日を超えても陣痛が開始しない場合には、自然陣痛を待つ方法と陣痛を誘発する方法があります。どちらの方法がより安全かという事に関しては、はっきりとした決着はついていません。自然の陣痛を待っていると胎盤機能が低下してくる場合があり、陣痛を誘発した場合は分娩がスムーズに進行しない事が多い、というのが主な問題点です。
当科では、分娩予定日を約1週間過ぎた場合には陣痛を誘発する方針をとっていますが、御本人の希望を考慮した上で、方針を決定しています。
・陣痛を誘発する場合は、入院した上で子宮口を開く処置をするか、陣痛誘発剤を投与(内服・点滴)します。
陣痛誘発の方法には、
内服による方法(プロスタグランディンE2錠)と
点滴による方法(ジノプロスト、アトニンO)があります。
どの方法を選ぶかは、医師が最も相応しい方法を選びます。
当科では、子宮口の開大が良くない場合は、まずバルーンを挿入して子宮口を開大してから陣痛誘発を行っています。
・陣痛誘発しない場合は、妊娠41週または遅くとも42週になったら入院し、連日赤ちゃんの様子を検査しながら陣痛の始まるのを待ちます。
当院の性器脱・尿失禁治療
1.性器脱(骨盤臓器脱)
お風呂で股間にかたまりが触れる、歩いている最中に違和感がする・・・。性器脱では子宮自体の異常は少なく、その周囲を支えている靱帯や筋肉が痛んでいるためにおこることが多いのです。その主な原因は分娩や加齢です。日本での正確な頻度の報告はありませんが、海外では分娩経験のある人の30%以上にみられるとの報告もあり、非常にありふれた病気です。
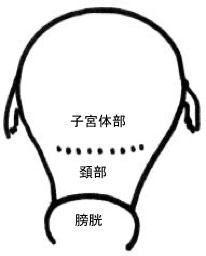
主に子宮が下がるものを「子宮脱」、腟の前側が下がるものを「膀胱瘤(ぼうこうりゅう)」、腟の後側が下がるものを「直腸瘤」といいます。
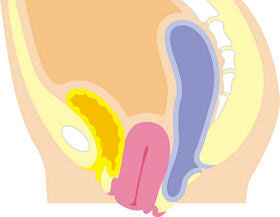
子宮脱
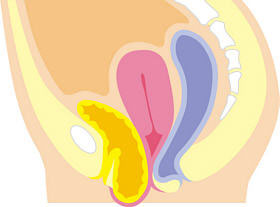
膀胱瘤
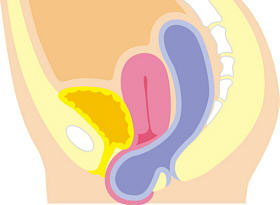
直腸瘤
治療には、以下のようなものがあります。
a)リングペッサリー
腟内に直径6〜7cm程度のリングを入れることで、つっかえ棒にして下がるのを防ぎます。手術をせずに済みますが、腟壁を刺激するため、出血やおりものがみられるようになります。また腟の入り口の筋肉がゆるんでいるとリングはすぐに落ちてしまいます。
b)漢方薬
軽度の子宮脱に効果がみられることがあります。腟壁が伸びている膀胱瘤や直腸瘤では効果が薄いようです。
c)手術
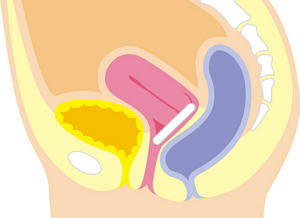
当院では2006年より日本で始まった新たな性器脱手術であるTVM(tension-free vaginal mesh)手術を2007年春より積極的におこなっています。従来の方法では、子宮を摘出して腟壁を縫い縮める方法が行われていましたが、再発も多く30%以上との報告もありました。そこで登場したのが、TVM手術です。TVM手術は、性器脱専用に開発されたメッシュ状のシートを使用し、子宮を摘出することなく、骨盤内の組織を補強します。体内では溶けることなく、ずっと支えていることになります。アレルギーや感染の可能性は低いとされています。
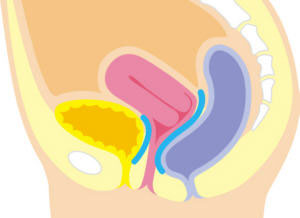
手法も徐々に変遷し、2015年秋からはUphold型TVM手術をメッシュ使用手術の原則としています。また、材質は当初はポリプロピレン製でしたが、現在は日本製のPTFE製に変更しています。
最近では、患者様の状況に応じて、腟閉鎖術、腟式子宮全摘術+腟尖部固定術、仙棘靱帯固定術など様々な術式も取り入れています。ただし、昨今若年の方などに行われることの多い腹腔鏡下仙骨固定術は当院では今のところ実施しておりません。
以前のTVM手術
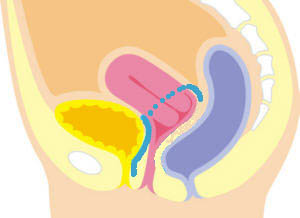
現行のUphold型TVM手術
「当院でのTVM手術の成績」
TVM手術は2021年までに1,200例以上施行してきました。現在では、下垂部位の違いや患者様の状態にあわせて各種術式をおこなっています。
2021年では、骨盤臓器脱手術として103例おこないましたが、TVM手術は53例であり、腟式子宮全摘術+腟尖部固手術が21例など、多数の術式で対応しています。
「TVM手術が適している方」
・ 子宮よりも腟壁が弛緩している方(膀胱瘤・直腸瘤が強い方)
腟壁の補強はメッシュが得意なところです
・ 手術などによって子宮が無い方(「腟脱」という状態です)
・ 再発の方
ほぼ全ての性器脱の手術の後の再発に対応できます。
・ 子宮温存を希望される方
2.尿失禁
女性の尿漏れは大きく二つに分けることができ、咳やくしゃみのような腹圧がかかる時に起こる「腹圧性尿失禁」と急に尿意をもよおしてトイレに間に合わない「切迫性尿失禁」があります。
切迫性尿失禁のように尿は漏れないまでも、頻回の排尿や尿意(おしっこに行きたい!)の症状は「過活動膀胱」といい、薬剤の治療をまずおこなうことになります。ただし膣壁が弛緩して膀胱瘤になっている方では、薬ではなおりにくく、TVM手術で改善することも多くあります。
腹圧性尿失禁は、性器脱と同じく、分娩や加齢によりおこりやすくなります。これは恥骨尿道靱帯というものが傷むことにより、尿道(尿が出る管)の支えが弱くなり、咳や笑ったときなどに尿もれをおこすようになります。まず骨盤体操や薬剤などをおこないますが、改善が少ない場合には、手術をおこないます。当院ではTOT手術とTVT手術を施行していますが、ともに尿道周囲にテープを1本埋め込むことで、尿道の支えを補強します。20分ほどの手術ですが、当院では十分な管理をさせていただきたいため、最低でも4日程度の入院になります。TVM手術と同時におこなうこともあります。性器脱に対しての手術と同時に尿漏れの手術もおこうことも多く、当院では産婦人科で手術させていただいております。
詳しくは、外来受診の際にご相談ください。
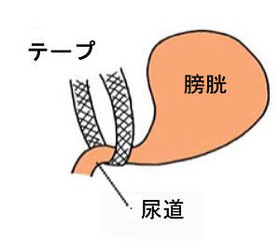
性器脱での図はJohnson & Johnsonより提供
スタッフ紹介

副院長
加勢 宏明
| 専門領域 | 婦人科腫瘍、骨盤底再建(性器脱・尿失禁) |
|---|---|
| 認定資格等 | 日本専門医機構 産婦人科専門医 日本産科婦人科学会 産婦人科指導医 母体保護法指定医師 日本がん治療認定医機構 がん治療認定医、暫定教育医 日本臨床細胞学会 細胞診専門医、教育研修指導医 国際細胞学会 細胞病理医(FIAC) 臨床遺伝専門医制度委員会 臨床遺伝専門医 日本産科婦人科遺伝診療学会認定(周産期) 日本女性骨盤底医学会 専門医 |
| 出身大学・卒年 | 新潟大学 1991年卒 |

産婦人科部長
古俣 大
| 専門領域 | 周産期医療、腹腔鏡下手術 |
|---|---|
| 認定資格等 | 日本専門医機構 産婦人科専門医 日本産科婦人科学会 産婦人科指導医 母体保護法指定医師 日本周産期・新生児医学会 周産期専門医(母胎・胎児)、指導医 日本産科婦人科内視鏡学会 技術認定医 日本内視鏡外科学会 技術認定医 日本産科婦人科遺伝診療学会認定(周産期) |
| 出身大学・卒年 | 新潟大学 2003年卒 |

産婦人科医長
木谷 洋平
| 専門領域 | 産婦人科一般 |
|---|---|
| 認定資格等 | 日本専門医機構 産婦人科専門医 |
| 出身大学・卒年 | 新潟大学 2015年卒 |

産婦人科医長
霜鳥 真
| 専門領域 | 産婦人科一般 |
|---|---|
| 認定資格等 | 日本専門医機構 産婦人科専門医 |
| 出身大学・卒年 | 新潟大学 2017年卒 |

産婦人科医員
小林 澄香
| 専門領域 | 産婦人科一般 |
|---|---|
| 出身大学・卒年 | 新潟大学 2022年卒 |
【当科関連のお知らせ記事がある場合、こちらにも表示されます。】
出生前診断について
産まれてくる赤ちゃんは、様々な個性をもっています。その中で、赤ちゃんの3~5%に先天異常が発生するといわれています。1個の遺伝子異常でおこるものや、多くの原因が重なっておこるものなど、様々です。
先天異常の中で、染色体疾患は25%程度といわれており、そのうちの53%がダウン症といわれる異常です。母体年齢が高くなるほど確率もあがるため、昨今耳に触れることも多いかと思います。
当院では、日本医学会に設置されている出生前検査認証制度等運営委員会の認定を受け、母体血を用いた出生前遺伝学的検査(NIPT)を行っています。
夫婦で産科遺伝外来を受診していただく必要がありますが、詳しくは、当科一般外来受診時にお尋ねください。
尚、現在のところ、検査は(原則として)当院で分娩予定の方を対象としております。
- 2023/05/17出産前後の面会方法について
- 2022/10/13当院で里帰り分娩を希望される方へ
- 2021/09/22「母親学級 on YouTube」のご案内



